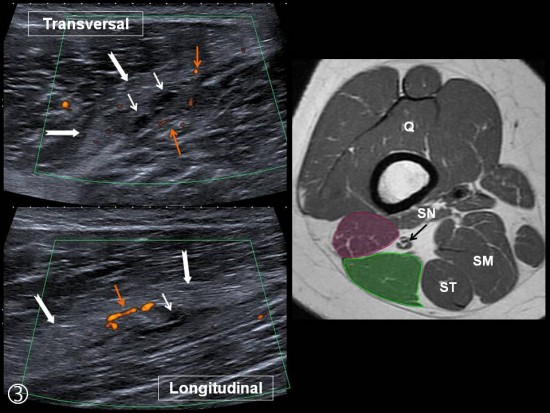
Muscles et tronc | Ischio-Jambiers
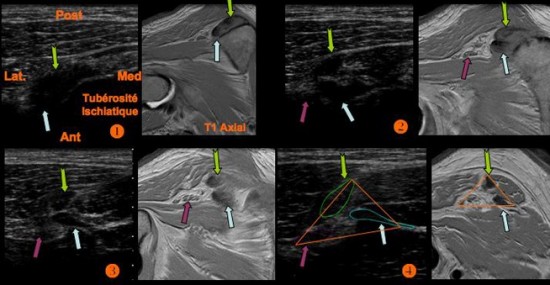
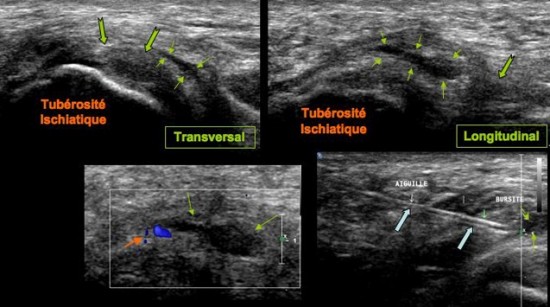
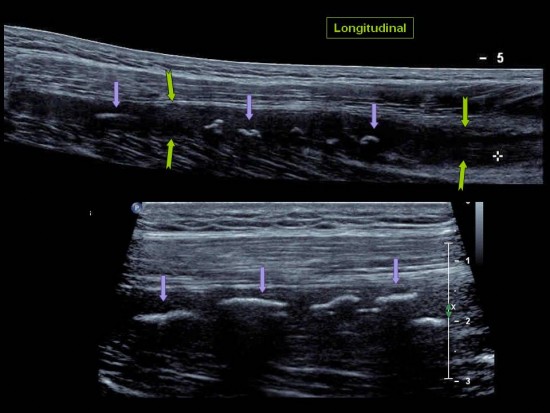
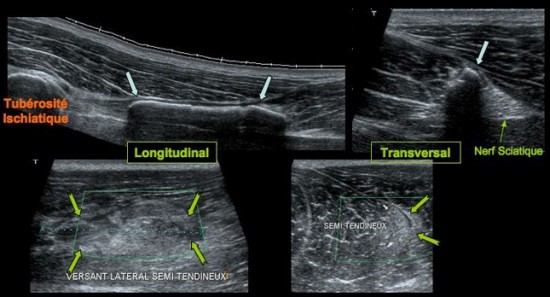
Au niveau de l’enthèse ![]() sur la tubérosité ischiatique le tendon du Semi Membraneux (
sur la tubérosité ischiatique le tendon du Semi Membraneux (![]() ) est de topographie antéro latérale par rapport au tendon commun du Semi Tendineux et de la longue portion du Biceps Fémoral (
) est de topographie antéro latérale par rapport au tendon commun du Semi Tendineux et de la longue portion du Biceps Fémoral (![]() ) qui est postéro médial. Plus tard, il redevient médial, formant avec le nerf sciatique(
) qui est postéro médial. Plus tard, il redevient médial, formant avec le nerf sciatique(![]() )le trinagle de Cohen(
)le trinagle de Cohen(![]() ).
).
Fessalgies droites chez un marathonien.
Hypersignal de l'enthèse avec prise de contraste touchant à la fois le tendon antéro-latéral du Semi-Membraneux (![]() ) et le tendon commun du Biceps Fémoral et du Semi-Tendineux (
) et le tendon commun du Biceps Fémoral et du Semi-Tendineux (![]() ) au niveau postéro-médial sur la tubérosité ischiatique (
) au niveau postéro-médial sur la tubérosité ischiatique (![]() ). Atteinte minime associée du côté opposé (
). Atteinte minime associée du côté opposé (![]() ).
).
Cas 2: Fessalgie d'effort. L'insertion des ischiojambiers sur la tubérosité ischiatique ( ![]() ) est le siège d'une image de fissure se présentant sous forme d'un hypersignal de la face profonde de l'enthèse (
) est le siège d'une image de fissure se présentant sous forme d'un hypersignal de la face profonde de l'enthèse ( ![]() ).
).
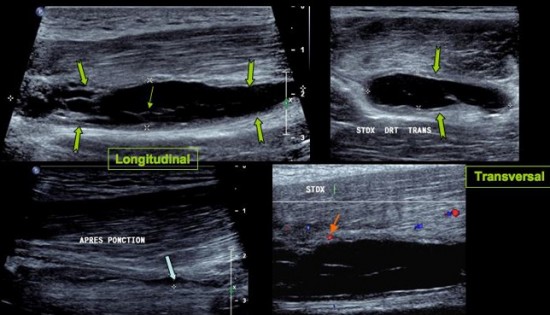
Point douloureux exquis du plis sous fessier chez un coureur de fond.
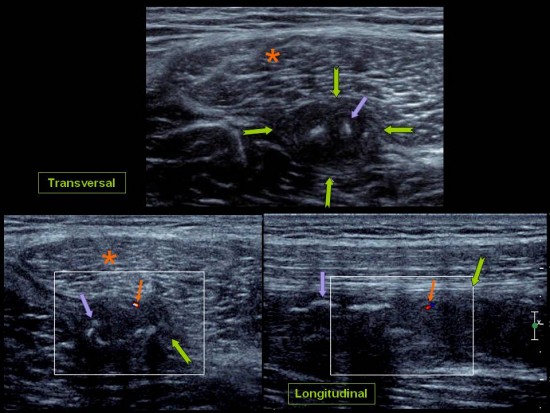
On retrouve en superficie de l’insertion des Ischio Jambiers (![]() ) et plus particulièrement du Semi Membraneux, la présence d’une petite collection (
) et plus particulièrement du Semi Membraneux, la présence d’une petite collection (![]() ) avec hyperhémie périphérique (
) avec hyperhémie périphérique (![]() ). Après infiltration écho guidée (
). Après infiltration écho guidée (![]() ), disparition de la symptomatologie.
), disparition de la symptomatologie.
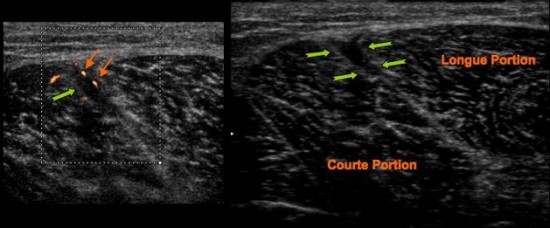
Douleur postéro latérale de la cuisse survenue lors d’une épreuve de triple saut.
Petite Collection sous aponévrotique superficielle du versant médial de la courte portion du biceps fémoral (![]() ) avec discrète hyperhémie périphérique (
) avec discrète hyperhémie périphérique (![]() ).
).
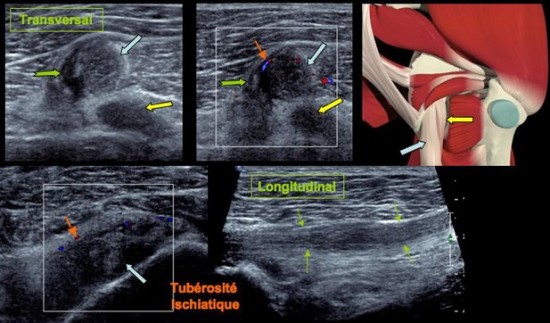
Collection périphérique (![]() ) avec distorsion architecturale (
) avec distorsion architecturale (![]() ) remontant jusqu’à l’insertion, du Tendon commun Semi Tendineux / Biceps Fémoral (
) remontant jusqu’à l’insertion, du Tendon commun Semi Tendineux / Biceps Fémoral (![]() ) associée à une discrète hyperhémie au doppler couleur (
) associée à une discrète hyperhémie au doppler couleur (![]() ). Le tendon du Semi Membraneux (
). Le tendon du Semi Membraneux (![]() ) est normal.
) est normal.
Cas 2: Douleur chronique chez un joueur de football de haut niveau.
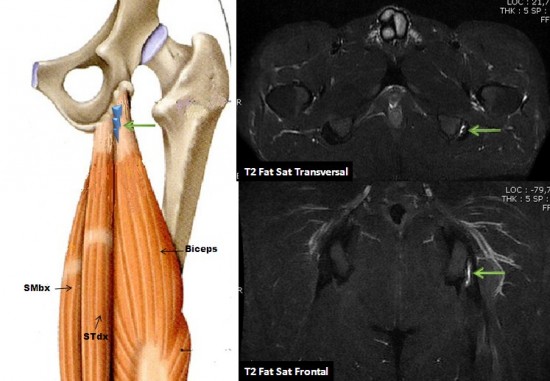
IRM : Hypersignal linéaire du tendon conjoint du Biceps Fémoral et du Semi Tendineux (![]() ) s'insérant sur la face latérale de l'ischion. Pas d'hypersignal de l'enthèse osseuse.
) s'insérant sur la face latérale de l'ischion. Pas d'hypersignal de l'enthèse osseuse.
Douleurs en regard face postérieure de la cuisse post traumatique.
Contrôle à 10 jours d’un décollement myo aponévrotique profond du semi tendineux.
La face profonde du 1/3 proximal du semi tendineux est le siège d’une collection (![]() ) finement cloisonnée (
) finement cloisonnée (![]() ) avec hyperhémie pariétale minime (
) avec hyperhémie pariétale minime (![]() ). Vacuité de la collection après ponction évacuation (
). Vacuité de la collection après ponction évacuation (![]() ).
).
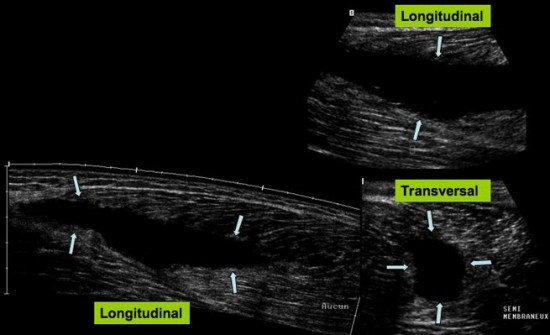
Cas 2: Présence d’une collection grossièrement
fusiforme, bien limitée, trans. sonore et dépressible du semi membraneux
(![]() ) qui a fait l’objet d’une ponction évacuation .
) qui a fait l’objet d’une ponction évacuation .
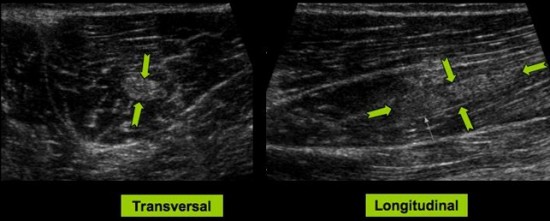
Cas 1: Antécédent de traumatisme musculaire. Plage hyperechogène de cicatrice fibreuse (![]() ) au sein du tiers moyen de la longue portion du muscle biceps fémoral.
) au sein du tiers moyen de la longue portion du muscle biceps fémoral.
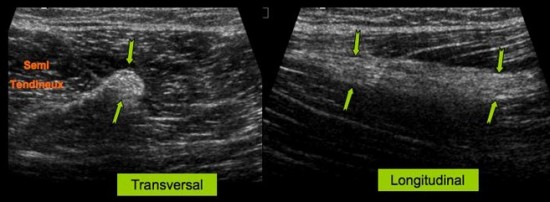
Cas 2: Douleur postérieure persistante 5 semaines après traumatisme sportif
chez un basketteur. Le versant médial de la portion proximale du muscle
semi membraneux est le siège d’un nodule fibreux hyper échogène
cicatriciel parallèle aux fibres musculaire (![]() ).
).
Douleur postérieure de cuisse survenant à l'effort. Antécédents de "claquage" à ce niveau il y a 2 mois sans imagerie initiale.
Remaniements cicatriciels de la jonction myotendineuse proximale du Semi Membraneux (![]() ) avec présence d'ossifications hétérotopiques (
) avec présence d'ossifications hétérotopiques (![]() ) associées à une hyperhémie minime (
) associées à une hyperhémie minime (![]() ). Semi Tendineux (
). Semi Tendineux (![]() ).
).
Cas 2: Douleur postérieure de cuisse d’apparition brutale chez un sprinter
ayant déjà présenté un épisode similaire. Le versant latéral du semi
tendineux est le siège d’un décollement myo aponévrotique (![]() ). Au niveau sus jacent on met en évidence une calcification (
). Au niveau sus jacent on met en évidence une calcification (![]() ) correspondant à une cicatrice fibreuse calcifiée.
) correspondant à une cicatrice fibreuse calcifiée.
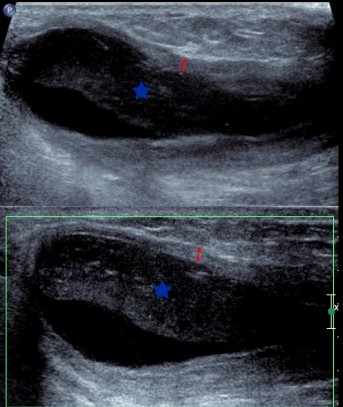
Patient présentant une douleur de la face postérieure de la cuisse. Tuméfaction sensible.
Collection liquidienne hétérogène avec composante échogène (étoile bleue) et paroi épaisse (flèche rouge) sans hyperhémie au doppler couleur.
Liquide purulent à la ponction (staphylococcus aureus).
Rugbyman professionnel ayant présenté une douleur 24h environ après la fin d'un match sans traumatisme direct net.
Echographie montrant la présence d'une hyperéchogénicité diffuse du muscle semi-tendineux par rapport au muscle grand adducteur sous-jacent.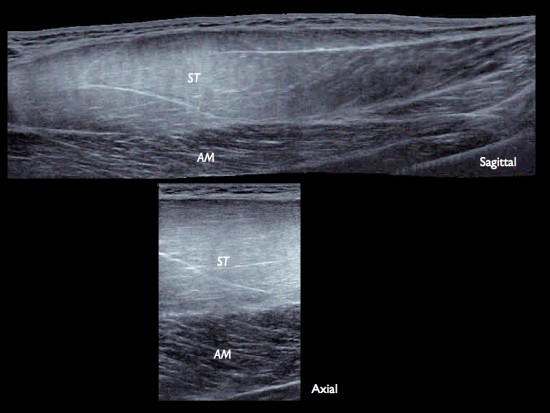
IRM: coupes coronales et axiales en pondération DP avec saturation de la graisse montrant la présence d'un hypersignal (sans diminution de volume musculaire en pondération T1) du semi-tendineux (et du biceps femoris en dehors).
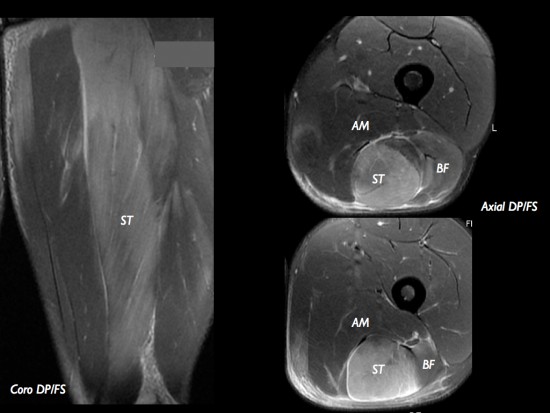
Régression des symptomes en quelques jours.
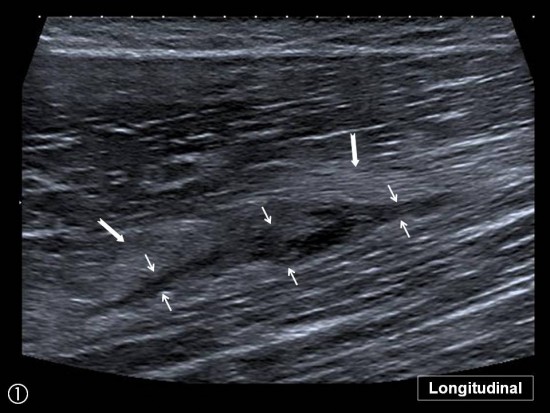
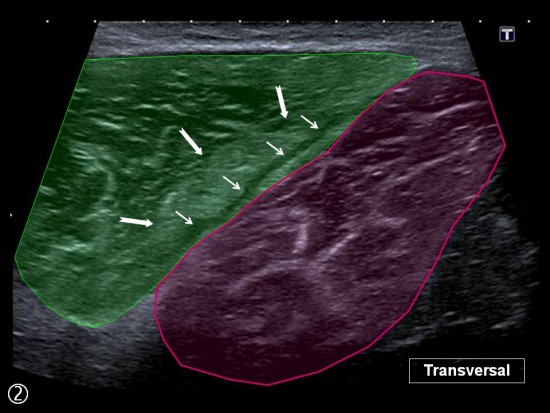
Douleur postéro latérale de cuisse survenue après une accélération au décours d'un match de football.
Fine collection hématique sous aponévrotique (petites flèches blanches) avec discrète suffusion hémorragique du parenchyme musculaire de voisinage (flèches blanches) et hyperhémie au doppler couleur (petites flèches oranges) localisée au versant externe du tiers moyen de la longue portion du Biceps Fémoral (vert).
Courte Portion du Biceps Fémoral : mauve
Q : Quadriceps
SN : Nerf Sciatique
ST : Semi Tendineux
SM : Semi Membraneux
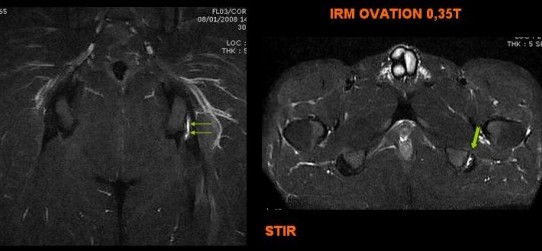
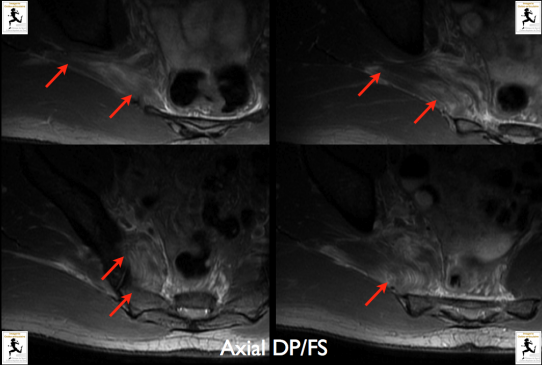
Rugbyman professionnel de 25 ans présentant une fessalgie à la suite d'un traumatisme indirect.
IRM réalisé en coupes axiales en pondértaion T2 et saturation de la graisse montrant la présence d'une désinsertion myo-aponévrotque du muscle piriforme (de grade 2: signal intermédiaire avec plages liquidiennes d'origine hématique).
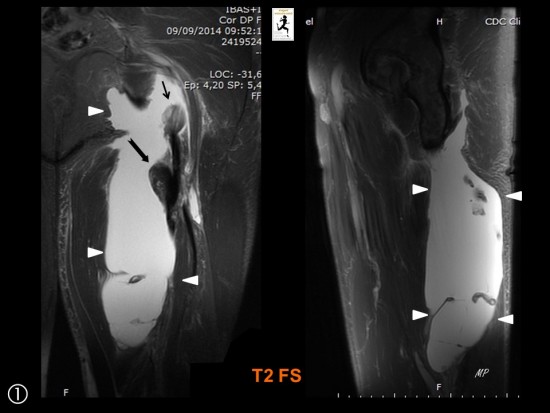
Chute il y a trois semaines avec "grand écart".
Désinsertion compléte du semi membraneux (grande flèche noire) et du tendon conjoint du semi tendineux et du biceps fémoral (petite flèche noire) associée à une volumineuse composante hématique en phase liquidienne, hypo intense en T1 (têtes de flèche noires) et hyper intense en T2 (têtes de flèche blanches).
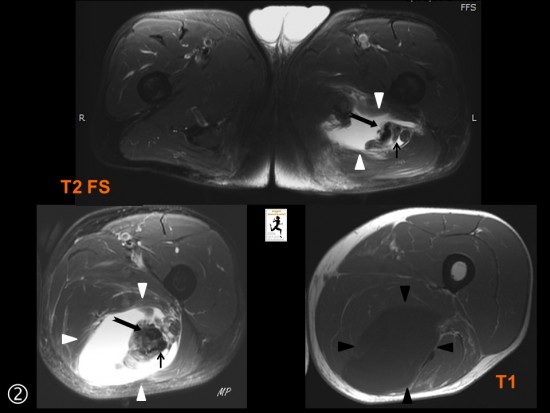
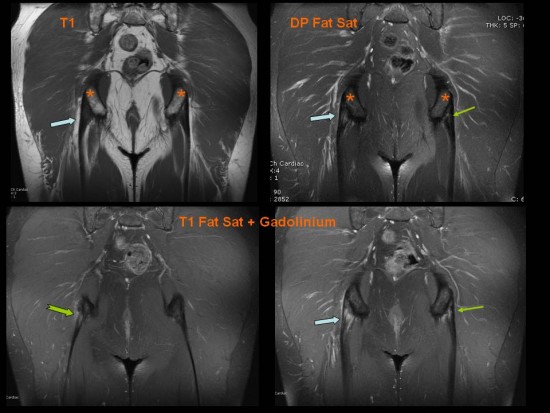
Patient de 35 ans, aux antécédents d’hémopathie maligne traitée par allogreffe de moelle, ayant par la suite présenté des myalgies importantes aux cuisses associée à une infiltration cutanée.
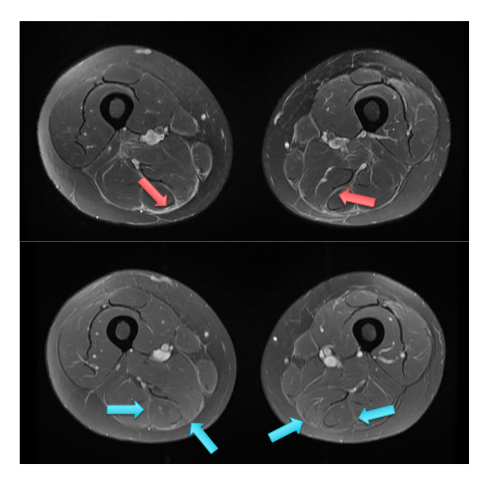
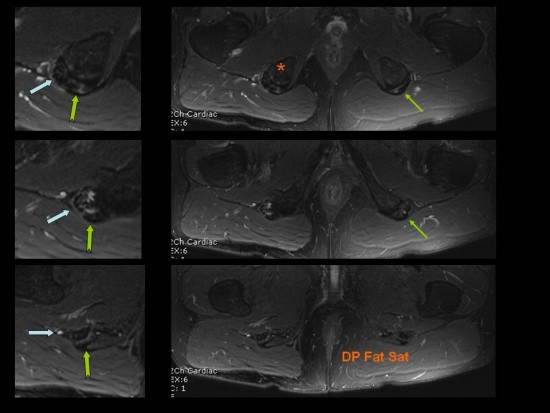
IRM des cuisses en coupes axiales T2 DP FS (en haut) et T1 FS Gado (en bas) : de façon bilatérale les fascias et les septas intermusculaires de la loge postérieure de la cuisse sont épaissis, en hypersignal T2 non liquidien (flèches rouges) et se rehaussent modérément après injection de Gadolinium (flèches bleues). La trophicité musculaire est conservée, sans involution graisseuse.
Au total : aspect compatible avec une fasciite, dans le contexte on conclue à une fasciite à éosinophiles ou syndrome de Shulman.
Epidémiologie :
Il s'agit d'une entité rare, plus fréquente à l'âge adulte (20-50 ans), avec une faible prédominance masculine.
Étiologies :
Les facteurs étiologiques sont mal connus mais une condition de stress physique est souvant rapportée :
-chirurgie, accouchement, traumatisme
-épisode physique intense inhabituel
-transplantation de moelle ou de cellules souches, transplantation rénale
-associé à un syndrome paranéoplasique en cas de cancer solide non traité
Ont également été incrimés des médicaments (statines, inhibiteurs de l'enzyme de conversion de l'angiotensine, héparine...).
Clinique :
À la phase inaugurale, les patients présentent des manifestations cutanéo-phanériennes qui débutent de façon brutale associant oedème symétrique des extrémités, parfois douloureux et inflammatoire, évoluant vers une induration cutanée de type sclérodermiforme. Il peut également s'y associée des arthralgies (40% des cas), les véritables arthrites sont également possibles mais plus rares.
À la phase d'état, on observe des myalgies prédominant aux bras et aux mollets, sans augmentation des enzymes musculaires, l'électromyogramme retrouvant un syndrome myogène modéré.
Diagnostic :
Le bilan biologique montre une éosinophilie dans 80-90% des cas, mais celle-ci peut disparaître quand l'induration cutanée apparaît.
L’IRM est d’une grande utilité pour confirmer le diagnostic. Elle met en évidence un épaississement et un hypersignal des fascias musculaires superficiels en T2 ou STIR. Il existe un rehaussement des fascias après injection de gadolinium. Les fascias musculaires profonds sont aussi anormaux dans la majorité des cas. L'atteinte est généralement bilatérale et symétrique.
Le diagnostic de certitude est histologique et repose sur la biopsie chirurgicale qui comprend un fragment complet de la peau au muscle. La fasciite à éosinophiles est caractérisée par la présence d’un infiltrat inflammatoire et par un épaississement des fascias musculaires superficiels avec densification du collagène.
Traitement
Il repose sur une corticothérapie systémique couplée à une kinésithérapie.
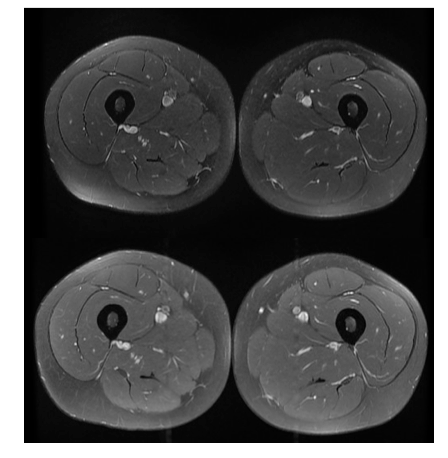
IRM de cuisses, en coupes axiales DF FS et T1 FS Gado, réalisée un an après l'épisode de fasciite montrant une restitution ad integrum des tissus mulsculo-cutanés. Absence d'épaississement des fascias et septas intermusculaires, absence de réhaussement pathologique après injection, absence d'oedème musculaire, absence d'amyotrophie ou d'involution graisseuse.
Bibliographie :
Shulman LE. Diffuse fasciitis with hypergammaglobulinemia and eosinophilia. A new syndrome. J Rheumatol 1974;1(Suppl. 1):46.
Pinal-Fernandez I. Diagnosis and classification of eosinophilic fasciitis, Autoimmunity Reviews, 2014
Cotten A. Imagerie musculosquelettique 2e édition - Pathologies générales - Fasciite à éosinophiles
Guillevin L, Meyer O, Sibilia J, et al. Fasciite avec éosinophiles (syndrome de Shulman). 5édition. Traité des maladies et syndromes systémiques. Paris : Flammarion Médecine Sciences, 2008:571-82.
Bischoff L, Derk CT. Eosinophilic fasciitis : Demographics, disease pattern and response to treatment : Report of 12 cases and review of the literature. Int J Dermatol 2008;47:29-35.
Lakhanpal S, Ginsburg WW, Michet CJ, Doyle JA, Moore SB. Eosinophilic fasciitis : Clinical spectrum and therapeutic response in 52 cases. Semin Arthritis Rheum 1988;17:221-31.
Lebeaux D, Frances C, Barete S, et al. Eosinophilic fasciitis (Shulman disease) : New insights into the therapeutic management from a series of 34 patients. Rheumatology (Oxford) 2012;51:557-61.
Baumann F, Bruhlmann P, Andreisek G, et al. MRI for diagnosis and monitoring of patients with eosinophilic fasciitis. AJR Am J Roentgenol 2005;184:169-74.
Desvignes-Engelbert A, Sauliere N, Loeuille D, Blum A, Chary-Valckenaere I. From diagnosis to remission : Place of MRI in eosinophilic fasciitis. Clin Rheumatol 2010;29:1461-4.
CAS 1 :
Patient de 56 ans, sous statines au long cours, se présentant pour douleurs brutales en regard de l'ischion droit (pas de contexte sportif ou de traumatisme aigu) suivi d'une impotence fonctionnel à la marche .
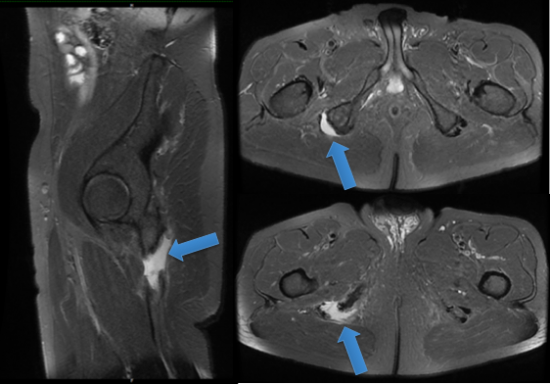
Figure 1 : IRM de cuisse : Séquences Sagittale DPFS (image de gauche) et Axiale DPFS (images de droite) mettant en évidence une rupture complète de l'insertion des ischio-jambiers (tendon commun et tendon du semi-membraneux) à leur origine sur la tubérosité-ischiatique. Les moignons tendineux proximaux apparaissent hétérogènes, de qualité modéré, en rapport avec le traitement chronique par statines. Ils sont rétractés à environ 3cm de l'insertion ischiatique.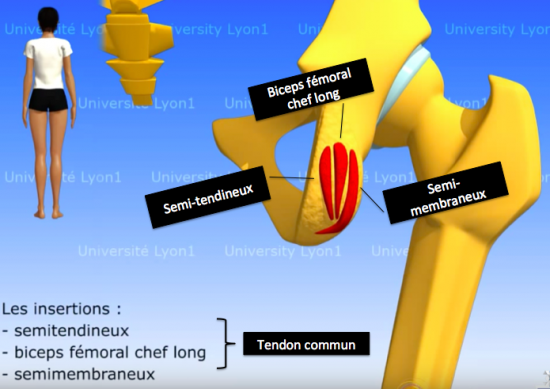
Figure 2 : Anatomie de l'insertion des ischio-jambiers
D'après un article publié en 2010 par le Dr MARIE I. (médecine interne CHU Rouen), 115 cas de tendinopathies induites par les statines ont été recensé en France de 1990 et 2005. Les rutures tendineuses compliquent la tendinopathie entre 14 et 34,5% selon les publications (revue de la littérature Medline 1966-2009). Les facteurs de risque sont :
- âge avancé des patients,
- exccès d'activités physiques intenses,
- antécédent de tendinopathie,
- prise concomitante de médicaments ayant une toxicité tendineuse potentielle (fluoroquinolones).
CAS 2 :
Patient de 20 ans, traité depuis 2 semaines par Fluoroquinolones pour infection génitale, se présentant pour apparition brutale de douleurs du 1/3 supérieur de la cuisse gauche lors d'une reprise d'appui (pendant un match de rugby) suivie d'une impotence fonctionnelle.
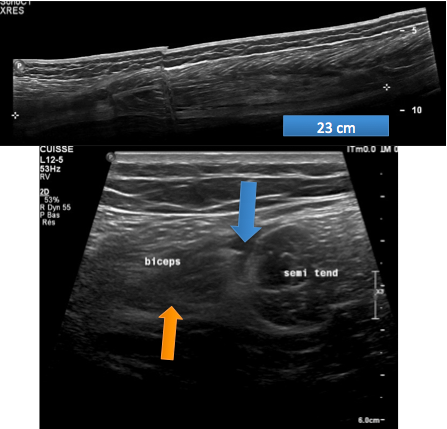
Figure 3 : Echographie des ischio-jambiers
L'échographie retrouve une lésion inter-aponévrotique (flèche bleue) entre le chef long du muscle biceps femoral et le semi-tendineux, étendue depuis la racine de la cuisse sur environ 23cm. l'insertion proximale des ischio-jambiers ne semble pas rompue. Aspect hyperéchogène et désorganisation de l'architecture musculaire du chef long biceps (flèche orange) faisant évoquer une lésion musculaire intrinsèque. La présence d'une lame de suffusion hématqiue fait classer cette lésion de désinsertion myo-aponévrtoqie en grade 3. On complète l'examen par une IRM de cuisse.
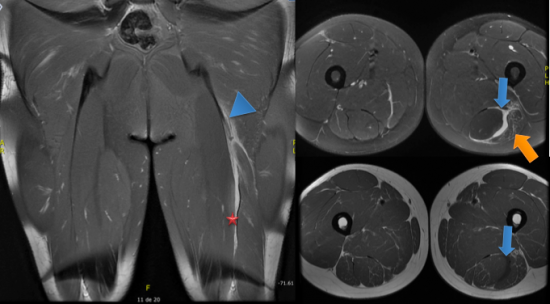
Figure 4 : IRM de cuisse : Coronal DP FS (image de gauche), Axial DP FS (image en haut à droite) et Axial T1 (image en bas à droite).
L'IRM de cuisse met en évidence une rupture du tendon commun du muscle semi-tendineux et du chef long biceps fémoral (tête de flèche) associé à un décollement inter-aponévrotique sur environ 25 cm entre le muscle semi-tendineux et le chef long du muscle biceps fémoral. Par ailleurs il existe une désorganisation architecturale du chef long biceps en regard de la rupture tendineuse en faveur de lésions de désertion myo-aponévrotique de grade 3 (flèche orange). A noter un aspect ondulé de la lame tendineuse en aval de la rupture témoignant du caractère péjoratif de la lésion et de la rupture des fibres conjonctives myo-tendineuses (étoile rouge).
Les tendinopathies, pouvant être compliquées de rupture tendineuse, sont classiquement décrites comme effets indésirables des quinolones. La localisation la plus fréquente est le tendon d’Achille mais des atteintes des tendons du quadriceps, tendons fléchisseurs des doigts, des tendons de la coiffe des rotateurs sont aussi décrites. L’incidence est estimée environ à 0,5% avec, jusque dans 50% des cas, une atteinte bilatérale. Un tiers de ces cas serait compliqué de rupture. Un délai de huit jours en moyenne précède la tendinite ou même la rupture tendineuse sans symptômes préalables.
Le mécanisme physiopathologique est mal connu ; des études in vitro montrent que la ciprofloxacine diminue la synthèse du collagène et augmente la synthèse de métallo-protéinases extracellulaires (MMP-1, MMP-13).
D’autres études suggèrent que des radicaux d’oxygène libre provoquent une atteinte mitochondriale et favorisent l’apoptose des cellules.
Finalement, l’âge, le sport et l’utilisation concomitante de corticostéroïdes sont des cofacteurs de risque importants d’une tendinopathie.
Bibliographie :
Isabelle Marie, Catherine Noblet. Tendinopathiesinduites par les statines. Médecine thérapeutique. 2010;16(3):238-243. doi:10.1684/met.2010.0261
BL Wise C Peloquin H Choi NE Lane Impact of age, sex, obesity, and steroid use on quinolone-associated tendon disorders. Am J Med 2012 (125)
SG Weber HS Gold DC Hooper AW Karchmer Y.Carmeli Fluoroquinolonesand the risk for methicillin-resistant Staphylococcus aureusin hospitalized patients. EmergInfect Dis 2003 (9)
A ** Douros K Grabowski R. Stahlmann Safety issues and drug-drug interactions with commonly used quinolones. Expert OpinDrug MetabToxicol 2015 (11)



